Высокий риск атеросклероза — Про холестерин
Профилактика и лечение атеросклероза
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день…
Читать далее »
Атеросклероз — серьезное, и весьма опасное заболевание, которое в тяжелых случаях может привести даже к летальному исходу. На сегодняшний день атеросклероз — одна из наиболее часто встречающихся причин сокращения численности населения планеты.
Но к печальному исходу приводит чаще не само заболевание, а его неизбежные осложнения: инсульты, инфаркты. Чем доводить дело до такого печального сюжета, не лучше ли вовремя предпринять несложные меры, позволяющие предупредить развитие заболевания, укрепить здоровье, и оздоровить организм в целом.
Именно об этом и поговорим в статье, тема которой: профилактика атеросклероза. Узнаем, чем опасно заболевание, почему его легче предупредить, чем лечить, и какие меры профилактики помогут в этом.
Описание
Немного о самом заболевании и его опасности.
Это заболевание считается медиками основной причиной подавляющего большинства сердечно-сосудистых патологий. В результате развития атеросклероза появляются такие смертельные болезни, как инфаркт миокарда, инсульт и прочие.
Сам по себе атеросклероз — это, говоря простым языком, старение сосудов. В результате загрязнения кровеносных путей их стенки становятся менее эластичными, истончаются, внутри сосудов появляются отложения знаменитых «холестериновых бляшек». Из-за этих отложений просвет сосудов становится меньше, и даже может вовсе перекрыться, что неминуемо приведет к тяжелейшим последствиям.
Проблемы с сосудами чаще всего начинаются в пожилом возрасте, реже — в среднем. Происходит это из-за естественного старения организма, одновременно с которым стареют, конечно, и сосуды. Лечение патологии обходится дорого не только в смысле финансов: болезнь еще и существенно снижает качество жизни человека, налагает свои ограничения, порой вынуждает отказаться от карьеры и активной деятельности.
Поэтому профилактика атеросклероза — наилучшее решение для того, чтобы избежать заболевания и всех неприятностей, с ним связанных.
Что провоцирует атеросклероз
Выясним, какие моменты способствуют образованию в сосудах склеротических бляшек, и приводят к преждевременному их старению.
Учеными давно уже установлено, что малоподвижный образ жизни — непременная составляющего раннего старения организма.
Если человек целый день сидит на работе, домой едет на авто, а дома потом вечером лежит на диване, смотря телевизор — это вернейший путь к заболеванию.
Высокий риск атеросклероза ⋆ Лечение Сердца
Стратификация риска
Риск развития сердечно-сосудистых заболеваний
Существуют две шкалы оценки риска ССЗ – шкала, основанная на результатах Фрамингемского исследования, которая позволяет рассчитать 10-летний риск возникновения основных коронарных событий (смерть от ИБС, нефатальный инфаркт миокарда) и шкала SCORE (Systematic Coronary Risk Evaluation), которая даёт возможность определить 10-летний риск возникновения фатальных сердечно-сосудистых событий. Шкала SCORE предназначена для определения стратегии первичной профилактики среди пациентов европейской популяции. Она учитывает риск не только ИБС, но и всех сердечно-сосудистых событий, принимая во внимание коронарные и некоронарные факторы риска.
Для оценки риска развития ССЗ наиболее оптимально использовать шкалу SCORE, которая приводится в Европейских рекомендациях по профилактике ССЗ [1].
Система оценки риска SCORE
Все указанные показатели этой системы были рассчитаны на основании данных 12 европейских эпидемиологических исследований. Система представлена двумя таблицами для расчёта риска в странах с низким и высоким его уровнем. Помимо цветового деления по уровню риска, каждая клетка графика содержит число для более точной количественной оценки риска. В качестве показателя риска выступает вероятность смерти от любого ССЗ в ближайшие 10 лет жизни пациента. За высокий риск принята цифра 5% и более.
Приоритетные группы пациентов для профилактики ССЗ (Европейские рекомендации 2003 г.) [1]:
- Пациенты с проявлениями коронарного, периферического или церебрального атеросклероза.
- Пациенты без симптомов ССЗ, но с высоким уровнем риска развития фатальных сосудистых событий из-за:
- сочетания нескольких факторов риска (вероятность развития фатальных сосудистых событий в ближайшие 10 лет ≥ 5%)
- значительно выраженных одиночных факторов риска (ОХС ≥ 8 ммоль/л, ХС ЛНП ≥ 6 ммоль/л)
- АД ≥ 180/110 мм рт. ст.
- сахарного диабета 2 типа или 1 типа с микроальбуминурией.
- Близкие родственники пациентов с ранним развитием ССЗ.
Ниже представлены цветные таблицы для расчёта риска ССЗ. В них учитывается пол пациента, возраст, уровень общего холестерина, АД, курение. Зелёным цветом отмечен низкий риск, темно-коричневым – высокий (табл. 3).
Таблица 3. Таблица 10-летнего фатального риска ССЗ (Европейское общество кардиологов, 2003 (12 Европейских когорт, включая Россию))
Следует отметить, что риск ССЗ, рассчитанный по SCORE, может быть занижен при:
- Обследовании пожилого пациента
- Доклиническом атеросклерозе
- Неблагоприятной наследственности
- Снижении ХС ЛВП, повышении ТГ, СРБ, apoB/Lp(a)
- Ожирении и гиподинамии.
Критерии, на основании которых определяют выраженность риска ССЗ
Умеренно высокий риск. наличие 2-х и более факторов риска. Риск развития тяжёлой ИБС в течение 10-ти лет 10-20%.
Умеренный риск: наличие 2-х и более факторов риска. Риск развития тяжёлой ИБС в течение 10-ти лет <10%.
Низкий риск. 0-1 фактор риска. Оценка риска ИБС в данной группе не обязательна.
Основными факторами риска, которые влияют на целевые уровни ХС ЛНП, являются (NCEP ATP III) [2]:
- Курение сигарет
- Гипертензия (АД более 140/90 мм рт. ст.) или гипотензивная терапия
- Низкий уровень ХС ЛВП (<40 мг/дл)
- Раннее развитие ИБС в семейном анамнезе (1 степень родства; до 55 лет у мужчин, до 65 лет у женщин)
Следует отметить, что в настоящее время общепризнанными являются и так называемые новые липидные и нелипидные факторы риска:
Новые липидные факторы риска:
- Триглицериды
- Ремнанты липопротеинов
- Липопротеид (а)
- Малые частицы ЛНП
- Подтипы ЛВП
- Аполипопротеины: В и А-I
- Отношение: ХС ЛНП/ХС ЛВП
Новые нелипидные факторы риска:
- Гомоцистеин
- Тромбогенные/антитромбогенные факторы (тромбоциты и факторы свертывания, фибриноген, активированный фактор VII, ингибитор активации плазминогена-1, тканевой активатор плазминогена, фактор Виллебранда, фактор V Leiden, протеин С, антитромбин III)
- Факторы воспаления
- Повышение уровня глюкозы натощак
Уровень ХС, ХС ЛНП, ХС ЛВП также может использоваться для определения риска ССЗ (таблица 4).
Таблица 4. Определение риска ССЗ на основании липидного профиляХС ЛНП (ммоль/л)
О первичной профилактике атеросклероза у детей группы высокого риска
РЕКЛАМА
М. Ю. Щербакова, кандидат медицинских наук
Г. А. Самсыгина, доктор медицинских наук, профессор
Е. В. Мурашко, доктор медицинских наук
РГМУ, Москва
В настоящее время не вызывает сомнений тот факт, что большинство болезней органов кровообращения у взрослых берут свое начало в детском возрасте. У детей же значительная часть изменений сердечно-сосудистой системы носит преимущественно функциональный, зачастую обратимый характер. Именно этим обоснована необходимость ранней профилактики этих заболеваний у детей
Результаты многочисленных эпидемиологических исследований убедительно доказали высокую распространенность сердечно-сосудистой патологии в детской популяции. А в последние годы значительно увеличилось число сердечно-сосудистых заболеваний у детей. Так, за последние семь лет в 2,1 раза возросла частота патологии органов кровообращения среди детей до 14 лет.
В основе большинства сердечно-сосудистых заболеваний, остро развивающихся состояний, таких как инфаркт миокарда, мозговой инсульт, внезапная смерть, лежит атеросклеротическое поражение сосудов.
Клинико-эпидемиологические исследования показали, что предпосылки к возникновению атеросклеротического процесса закладываются в детском возрасте.
Опасность заболеваний, связанных с нарушениями липидного обмена, в частности атеросклероза, заключается в том, что довольно длительный промежуток времени они протекают бессимптомно.
Естественное течение атеросклероза делится на два периода: доклинический, или латентный, и период клинических проявлений, или осложненный атеросклероз (инфаркт миокарда, мозговой инсульт, гангрена конечностей, аневризма брюшной аорты).
Начальные изменения в сосудистой стенке до развития клинической симптоматики проходят различные стадии в детстве, юности.
Сначала появляются утолщения сосудистой стенки за счет разрастания гладкомышечных, эластических и коллагеновых волокон, более выраженные у мальчиков по сравнению с девочками («безлипидная» стадия). По мере роста ребенка отмечается образование на разных участках артериальной системы липидных пятен и полос, которые не создают препятствия для тока крови. В липидных пятнах преобладает диффузное внеклеточное отложение липопротеидов, холестерина. Над липидными очагами наблюдается небольшое поверхностное разрастание соединительной ткани. Размеры и количество такой ткани быстро увеличиваются, и к 15-18 годам липидные полосы занимают до 30% площади аорты. Самой частой локализацией жировых полос являются участки, где наиболее выражены механические воздействия крови на сосудистую стенку (удар пульсовой волны в местах ответвлений и изгибов сосудов). В дальнейшем эти жировые полосы эволюционируют. У части подростков в период полового созревания происходит регрессия жировых полос и снижение уровня холестерина. У других детей жировые плосы трансформируются в фиброзные бляшки, которые потом превращаются в атерому.
Краеугольным камнем превентивных мер является рациональное питание. Согласно рекомендациям ВОЗ, здоровая диета должна включать такое количество калорий, которое растрачивается организмом, то есть необходимо исключить переедание.
Однако часто даже правильно откорректированного питания бывает недостаточно для нормализации уровня холестерина. В таких случаях на фоне соблюдения диеты требуется медикаментозное лечение.
Фармакотерапия дислипопротеидемии достаточно сложна. В настоящее время существует большое количество препаратов, снижающих уровень холестерина за счет влияния на разные звенья его обмена. К сожалению, многие эти фармакологические средства не применяются в детском возрасте. Поэтому коррекция нарушений липидного обмена у детей представляет особую сложность.
У детей в основе гиперхолестеринемии лежат не грубые органические и часто необратимые изменения, а метаболические нарушения. Практически из этого следует, что и при отсутствии жалоб у больных может быть дислипопротеидемия, подтверждаемая ообъективными методами исследования. Задачей врача-педиатра должна стать ее ранняя диагностика и выработка тактики лечения. Для нормализации холестеринового обмена у детей порой бывает достаточно восстановить обмен веществ на уровне клеточной мембраны. С этой целью применяется, в частности, a-липоевая кислота. Многочисленные исследования, посвященные ее воздействию на организм человека, показали, что это вещество обладает протективным антиоксидантным действием, являясь «ловушкой» свободных радикалов. a-липоевая кислота активизирует Na-K-АТФазу, образует заменитель ацетил-коэнзима — ацетил-липоевую кислоту, тем самым нормализуя окислительно-восстановительные процессы в клетке. Под действием a-липоевой кислоты значительно возрастает уровень АТФ в клетках, а следовательно, и энергии. Таким образом, a-липоевая кислота, являясь коэнзимом митохондриального комплекса ферментов, нормализует обмен веществ, в том числе и липидов, в клеточной мембране, предотвращает энергетические потери в клетках и защищает ткани от воздействия свободных радикалов. a-липоевая кислота выпускается в виде препарата эспа-липон® фармацевтической фирмой «Эспарма»(Германия).
Для оценки эффективности препарата эспа-липон® при нарушениях липидного обмена были проведены исследования детей из семей высокого риска по развитию атеросклероза. Удалось доказать, что у детей, родители которых имеют ранние признаки атеросклероза (основная группа), наблюдаются нарушения обмена холестерина: более высокие значения холестерина липопротеидов низкой плотности (ХС ЛПНП), липопротеидов очень низкой плотности (ЛПОНП), индекса атерогенности (ИА) и низкое содержание холестерина липопротеидов высокой плотности ХС ЛПВП по сравнению с детьми, родители которых не имеют атеросклероза (группа сравнения) (табл. 1).
Как видно, у детей основной группы выявлено достоверное увеличение содержания холестерина до 4,7 ммоль/л преимущественно за счет его накопления в ЛПНП до 3,25 ммоль/л. При этом уровень холестерина в ЛПВП у них достоверно ниже — 0,98 ммоль/л по сравнению с аналогичными показателями у детей из группы сравнения (р<0,05). Расчет ИА показал, что у детей основной группы риск раннего развития атеросклероза выше, чем у их сверстников из группы сравнения (р<0,01).
Наличие атерогенных изменений спектра липопротеидов у детей из семей с ранними проявлениями атеросклероза явилось показанием для проведения курса профилактического лечения 19 детей из этой группы. Лечение включало диетотерапию, оптимизацию физической активности, назначение препарата эспа-липон 200.
Как показали наши исследования, под влиянием проводимого лечения отмечено снижение уровня общего холестерина и значительное увеличение содержание холестерина в антиатерогенной фракции ЛПВП, что достоверно снижает риск раннего развития атеросклероза.
Выраженный липиднормализирующий эффект a-липоевой кислоты, наблюдаемый нами у детей с гиперлипидемиями, дал основание включить эспа-липон в комплекс терапии у их родителей. В качестве гиполипидемического препарата использовался эспа-липон 600. Курс лечения составлял 30 дней, а суточная дозировка препарата — 600 мг.
Терапевтическая эффективность эспа-липон 600 в качестве гиполипидемического средства оценивалась по изменению показателей липидного спектра сыворотки крови (табл. 2).
Как видно из представленных данных, отчетливых изменений липидного спектра у родителей, страдающих сердечно-сосудистыми заболеваниями, не выявлено, что, вероятнее всего, связано не столько с отсутствием терапевтического эффекта препарата, сколько с недостаточной длительностью курса лечения. Все взрослые в процессе приема препарата отмечали повышение работоспособности, снижение утомляемости, улучшение общего самочувствия.
Таким образом, проведенные исследования выявили у детей из семей высокого риска раннего развития атеросклероза нарушения липидного обмена, обусловливающие раннюю манифестацию этого заболевания. Применение с профилактической целью препаратов a-липоевой кислоты (эспа-липон) сопровождалось снижением атерогенной направленности липидного спектра у детей и тем самым уменьшало вероятность развития атеросклероза, что позволяет рассматривать этот препарат как один из возможных вариантов превентивного лечения раннего атеросклероза.
Таблица 1. Показатели липидного спектра у наблюдаемых детей
Группы риска атеросклероза. Статины при атеросклерозе.
Оценка риска развития в будущем неблагоприятных событий базируется на основе наличия у больного ИБС или явного клинического атеросклероза другой локализации, СД (риск равен таковому при имеющейся ИБС), других ФР (возраст, курение, АГ, ранняя ИБС у близких родственников и низкий уровень ХСЛПВП менее 1,0 ммоль/л) На основе этих признаков больные делятся на разные группы риска Так, к группе высокого риска эпизодов ССЗ в будущем относятся больные с любыми проявлениями ИБС (стабильная Ст, ОКС, после операции на коронарных артериях) или проявлениями атеросклероза другой локализации (например, цереброваскулярная, аневризма брюшной аорты, патология сонных артерий или нижних конечностей), СД или большие ФР, обусловливающие 10-летний риск более 20% (согласно Европейской карте — SCORECARD) Целевой уровень ХСЛПНП в этой группе должен быть менее 2,6 ммоль/л (а ТГ менее 5,2 ммоль/л) Если же больной относится к группе очень высокого риска (недавний эпизод ОКС или наличие ИБС плюс один из нижеперечисленных признаков — многочисленные ФР, выраженные и плохо контролируемые ФР, в том числе курение и СД, ФР, входящие в метаболический синдром), то содержание ХСЛПНП должно быть менее 1,8 ммоль/л.
Достижение такого низкого уровня ХСЛПНП существенно снижает риск осложнений ИБС.
У больных с умеренным риском (наличие более 2 ФР, десятилетний риск 10—20%) желательно снижать уровень ХСЛПНП менее 3,4 ммоль/л (терапевтический выбор — менее 2,6 ммоль/л) Каждому больному с высоким риском, у которого есть ФР, зависимые от образа жизни (ожирение, метаболический синдром, гиподинамия, высокие уровни ТГ и ХСЛПНП), необходимо их снижать независимо от уровня ХСЛПНП Назначение ЛС, уменьшающих фракцию ХСЛПНП, у больных с умеренным риском равнозначно желанию достичь такой интенсивности лечения, которая позволила бы уменьшить эту фракцию минимум на 30—40%
Больным с ИБС в большей степени угрожают неблагоприятные эпизоды, поэтому и должно проводиться максимально агрессивное лечение дислипидемий Если у них концентрация ХСЛПНП более или равна 2 6 ммоль/л, то показана терапия с помощью статинов или ЛС, снижающих уровень этих фракций, или комбинацией липиднормализующих ЛС (статины+эзетимиб) с ТКОЖ Комбинированное лечение показано, если сохраняется уровень ХСЛПНП более 2 6 ммоль/л, несмотря на лечение статинами У больных с уровнем этой фракции менее 2,6 ммоль/л показана ТКОЖ
Как видно из данных табл, у больных с высоким риском сердечно-сосудистых заболеваний цель лечения — достижение уровня ХСЛПНП менее 2,6 ммоль/л Содержание ХСЛПНП менее 1,8 ммоль/л — терапевтический выбор для больных с очень высоким риском Если уровень ХСЛПНП равен 2,6 ммоль/л и более, то одновременно назначают ЛС и ТКОЖ При концентрация ХСЛПНП менее 2 6 ммоль/л назначают ЛС, снижающие эту концентрацию до 1,8 ммоль/л После достижения снижения уровня ХСЛПНП оценивают уровень ТГ Если он менее 2,3 ммоль/л, то используют ТКОЖ если более 4,8 ммоль/л — фибраты и НК Если у больного имеется высокий уровень ТГ или низкий уровень ХСЛПВП, то к ЛС, снижающему фракцию ХСЛПНП, добавляют фибраты или НК При содержании ТГ более 2,3 ммоль/л второй целью лечения является снижение уровня фракции ХС-неЛПВП (более чем на 0,8 ммоль/л)
Статины — ЛС первого выбора, самые эффективные для лечения гиперхолестеринемии (изолированного повышения ОХС и ХСЛПНП), сердечно-сосудистых заболеваний и их профилактики Статины достоверно снижают риск развития атеросклероза у здоровых лиц и предотвращают многие сосудистые осложнения при разных формах ИБС Настоящее время — эра статинов, обладающих высокой гипохолестеринемической активностью и переносящихся лучше, чем другие липидкорригирующие ЛС Полагают, что статины смогут сыграть такую же роль в лечении атеросклероза, как когда-то антибиотики в лечении инфекций
Статины подавляют синтез ХС в гепатоцитах на раннем этапе путем блокирования ГМГ-КоА редуктазы и образования мевалоновой кислоты из ацетата (из него в организме синтезируется 75% эндогенного ХС) Ловастатин и симвастатин — пролекарства (неактивны при поступлении в организм), но в процессе их метаболизма образуются активные формы, которые и являются ингибиторами ГМГ-КоА
Статины снижают уровень ХСЛПНП за счет увеличения уровня рецепторов к ЛПНП в печени (повышая потребность печени в ХС) Статины снижают уровни ОХС (на 3О%) ХСЛПНП (на 40 %), ТГ (на 17%) и меньше увеличивают ХСЛПВП (на 10%) Это приводит к уменьшению частоты проявлений периферического атеросклероза, прогрессирования стенозирующего атеросклероза коронарных артерий и цереброваскулярных осложнений (риска развития инсульта, часто требующего длительного ухода за больным) Не следует бояться низкого уровня ОХС через 2—3 недели после отмены приема статинов содержание ОХС повышается опять
Статины обладают и плейтропными (дополнительными) эффектами, воздействуя на нелипидные ФР снижают интенсивность системного воспаления в организме (уровень СРП уменьшается на 30%), расширяют сосуды, оказывают определенное антиоксидантное (уменьшается ПОЛ и окисление ХСЛПНП), антиишемическое, антиаритмическое (особенно при желудочковых аритмиях) и антитромботическое (снижается уровень фибриногена и агрегация тромбоцитов) действие, положительно влияют на нарушенную функцию эндотелия (нормализуют барьерную функцию, повышают активность синтазы N0 и посредством этого его доступность, снижают проницаемость сосудистой стенки и пролиферация ГМК) и стабилизируют атеросклеротическую бляшку в период обострения коронарной болезни (ОКС) за счет снижения размера ядра бляшки, числа воспалительных элементов в ней, активности металопротеиназ, оксидантных возможностей макрофагов, риска разрыва и изъязвления бляшки с последующим формированием тромбоза артерии
Статины позволяют достигать целевого уровня ОХС 3,0 ммоль/л при лечении ИБС и проведении ее первичной и вторичной профилактики Так, флувастатин замедленного высвобождения (в дозе 80 мг/сут) эффективно контролировал всю липидную триаду Длительное (в течение 5 лет) его применение у больных с выраженной гиперхолестеринемией снизило содержание ОХС (на 35%) и ХСЛПНП (на 44%) и повысило уровень ХСЛПВП (на 14%) Аторвастатин (наиболее сильный препарат из этой группы) снижал уровень ХСЛПНП (на 60%) ТГ (на 37%) и повышал содержание ХСЛПВП (на 9%) Как результат этого существенно уменьшалась сердечно-сосудистая летальность (на 50%).
Первостепенное значение в контроле действия липидкорригирующих ЛС имеет частота тех или иных исходов (осложнений), а не высокие уровни ОХС или ХСЛПНП. Хорошим предиктором регресса атеросклероза в периферическом русле является снижение уровня ХСЛПНП в динамике Так, разница концентрации ХСЛПНП в 25-45% до (после) лечения — тот диапазон, когда достигается клинический эффект Чем больше уменьшается уровень ХСЛПНП, тем больше шансов на анатомическую регрессию в коронарном русле.
Оглавление темы «Лечение атеросклероза. Препараты для лечения атеросклероза.»:
Астрагал — здоровье в каждой капле
Атеросклероз — риски развития, патогенез, диагностика
Атеросклероз — это проблема современного общества.
Какие артерии поражает атеросклероз?
Атеросклероз поражает все артерии:
Коронарные артерии — при возникновении атеросклеротических бляшек в просвете коронарных сосудов, возникают такие заболевания и симптомы:

Артерии головного мозга — при возникновении атеросклеротических бляшек в сосудах головного мозга развиваются такие грозные заболевания как:
- транзиторная ишемическая атака
- ишемический инсульт
- хроническая ишемия головного мозга
Артерии нижних конечностей
При возникновении бляшек в сосудах нижних конечностей возникают:
- трофические язвы
- перемежающаяся хромота
- долго незаживающие раны
Артерии почек. При поражении артерий почек возникает реноваскулярная гипертония.
Артерии брыжейки. Если атеросклеротические бляшки появились в сосудах брыжейки — возникает ишемическая болезнь кишечника.

Патогенез атеросклероза
При атеросклерозе происходит каскад реакций:
В первую очередь происходит повреждение эндотелия (это внутренний слой артерии). Повреждение может происходить по многим причинам: из-за высокого артериального давления, продуктов загрязнения окружающей среды, инфекций, аутоимунных реакций, табачного дыма и др.
На втором этапе происходит воспаление поврежденного эндотелия, утолщение сосудистой стенки и происходит активация свертывающей системы крови.
Далее в воспаленной артериальной стенке формируются липидные полоски за счет отложения холестерина.
Липидные полоски постепенно превращаются в атеросклеротическую бляшку. Такая бляшка еще не сужает просвет сосуда. Но она имеет тонкую фиброзную покрышку, и поэтому может легко повредиться.
Далее атеросклеротическая бляшка постепенно увеличивается, у нее появляется толстая фиброзная покрышка. Бляшка может перекрывать просвет сосуда и препятствовать кровотоку. В следствие этого могут появляться хронические симптомы.
При нарушении целостности бляшки, происходит каскад реакций, которые приводят к полной окклюзии артерии, возникновению инсульта и др.
Поэтому следует помнить, что повышение холестерина — это не единственный фактор риска атеросклероза. Инфаркты миокарда могут случаться и при нормальном уровне холестерина. Или, например, при высоком уровне холестерина может не быть изменения сосудов. В каждом случае нужно оценивать индивидуальные риски.


Риски развития атеросклероза
Конечно, легче предотвратить развитие атеросклероза, чем лечить его последствия.
Как же определить риск развития атеросклероза?
В первую очередь следует насторожиться и сдать липидограмму:
- Мужчинам старше 40 лет, женщинам старше 55 лет
- Женщинам в периоде менопаузы
- Курящим людям, не зависимо от количества выкуренных сигарет
- Людям, страдающим артериальной гипертонией. Если цифры артериального давления поднимаются более 140/90 мм рт.ст. — это повод насторожиться.
- Людям с сахарным диабетом 2 типа.
- Также следует насторожиться людям с наследственными заболеваниями по сердечно-сосудистой системе: если у кровных родственников в анамнезе есть инсульт, инфаркт, стенокардия, транзиторная ишемическая атака.
- Если есть абдоминальное ожирение. Абдоминальное ожирение определяется по объему талии: если объем талии у мужчин более 94 см, у женщин более 80 см.
- Если есть хроническая болезнь почек со сниженной скоростью клубочковой фильтрации менее 60 мл/мин.
- Следует насторожиться о риске возникновения атеросклероза при утолщении комплекса интима-медиа по результатам УЗИ брахиоцефальных артерий.
- Хронические аутоимунные заболевания: системная красная волчанка, ревматоидный артрит, псориаз и другие могут привести к атеросклерозу.
- Беременные женщины с артериальной гипертензией и сахарным диабетом также подвержены атеросклерозу.
- Эректильная дисфункция у мужчин может быть «звоночком» о начавшемся атеросклерозе.
- Семейная гиперхолестеринемия. Ее внешние проявления: кожные и сухожильные ксантомы, утолщение ахиллова сухожилия более 1 см, липоидная дуга роговицы. Все перечисленные признаки относятся к семейной гиперхолестеринемии, при которой происходит генетическое нарушение обмена липидов, что приводит к ранним тяжелым сердечно-сосудистым заболеваниям.
- Люди, которые получают антиретровирусную терапию.

Диагностика атеросклероза
Во-первых необходимо сдать липидограмму. По этому анализу оценивается холестерин, ЛПВП, ЛПНП и другие показатели.
Далее одним из самых простых методов диагностики атеросклероза является — УЗДГ брахиоцефальных артерий (артерии шеи).
Благодаря этому методу можно измерить толщину стенки сосуда (комплекс интима-медиа) и самое главное можно увидеть и оценить холестериновые бляшки в просвете сосуда.
Видео 1. УЗИ сосудов шеи. В просвете сосуда визуализируются атеросклеротические бляшки.
Триплексное сканирование сосудов необходимо выполнять:
- людям с нарушением липидного обмена. Если по анализам крови отмечается повышенный холестерин, ЛПНП, ЛПВП.
- детям старше 10 лет с семейной гиперхолистеринемией.
- мужчинам старше 40 лет
- женщинам старше 50 лет или после наступления менопаузы.
Изменение толщины комплекса интима-медиа, появление его неоднородности, говорит о начальных признаках атеросклеротической болезни.
Нормы комплекса интима-медиа:
0,7 мм — у людей до 40 лет
0,8 мм — у мужчин в возрасте 40-50 лет, у женщин от 40 до 60 лет
0,9 — для более старших людей
Видео 2. Дуплексное сканирование брахиоцефальных артерий. Атеросклеротические бляшки визуализируются на всем протяжении ОСА и в бифуркации общей сонной артерии (указаны стрелками).
Если по данным ультразвукового исследования сосудов выявлены атеросклеротические бляшки, то тактика должна быть следующей:
- стеноз просвета сосуда на 20-49% — необходима консультация кардиолога или терапевта для назначения или коррекции антилипидемической терапии.
- при стенозе просвета сосуда на 50-75% — обязательна гиполипидемическая терапия, и при осложнениях рекомендовано хирургическое лечение.
- при стенозе более 75% рекомендовано хирургическое удаление бляшек.
Если по данным ультразвукового исследования были выявлены атеросклеротические бляшки, то необходимо проходить процедуру УЗДГ брахиоцефальных артерий не менее чем 1 раз в 6 месяцев. Это необходимо для оценки роста атеросклеротических бляшек.
Довольна часто в последние годы стенозирующий атеросклероз встречается даже у молодых пациентов. Поэтому для оценки риска сердечно-сосудистых заболеваний необходимо сдать анализ крови на липидный спектр и сделать УЗДГ брахиоцефальных артерий. Далее с полученными результатами необходимо обратиться к кардиологу.
Метки: атеросклероз, атеросклеротическая бляшка, бляшка, бляшки в сосудах, болезни сердца и сосудов, гипертония, забитые сосуды, инсульт, инфаркт, КИМ, комплекс интима-медиа, липидограмма, стеноз сосуда, сужение просвета сосуда, ТИА, транзиторная ишемическая атака, триплексное сканирование сосудов, уздг сосудов
Атеросклероз (справка для врачей)
Клинические признакиКлинические признаки атеросклероза в зависимости от локализации процесса:
- Атеросклероз коронарных артерий. Ишемическая болезнь сердца: стенокардия, инфаркт миокарда, кардиосклероз.
- Атеросклероз артерий головного мозга. Хроническая ишемия мозга, нарушения памяти, интеллекта, инсульт.
- Атеросклероз сосудов ног. Перемежающаяся хромота.
- Атеросклероз почечных артерий. Нарушения функции почек.
- Атеросклероз мезентериальных сосудов. Ишемия органов брюшной полости.
- Атеросклероз аорты. Перемежающаяся хромота, стеноз устья аорты, аневризма аорты.
- Кроме того, при семейной дислипидемии возможно развитие ксантелазмов и ксантом, панкреатита и утолщения ахилловых сухожилий.
Таким образом, атеросклероз может поражать различные участки сосудистого русла и вызывать нарушения работы различных органов. Наибольшее значение имеет атеросклероз коронарных артерий и артерий головного мозга, так как это приводит к развитию ишемической болезни сердца (к которой относится и инфаркт миокарда) и инсульта соответственно. Инфаркт миокарда и инсульт занимают первые места по причинам смертности населения развитых стран. В России эти осложнения атеросклероза также являются наиболее частыми причинами смерти.
Центральная роль в развитии атеросклероза принадлежит нарушениям обмена липидов или дислипидемиям. К основным липидам плазмы крови относят холестерин , эфиры холестерина, триглицериды , фосфолипиды и жирные кислоты. Основные липидные маркеры, важные для оценки риска развития атеросклероза: общий холестерин (ОХС), липопротеиды низкой плотности (ХС ЛПНП), липопротеиды высокой плотности (ХС ЛПВП), триглицериды (ТГ).
Атеросклероз может развиваться длительное время (годами) незаметно. До тех пор пока атеросклеротически измененные артерии не станут причиной серьезных нарушений тех или иных органов, пациент может не испытывать никаких проблем. При этом начало клинических проявлений атеросклероза может быть острым и опасным (инфаркт, инсульт). Поэтому важное значение придается точному определению факторов риска развития атеросклероза и риску развития сердечно-сосудистых осложнений и смерти. В зависимости от уровня риска определяется план лечения и/или профилактики атеросклероза и его осложнений.
Высокий риск атеросклероза | Лечение Сердца
Стратификация риска
Риск развития сердечно-сосудистых заболеваний
Существуют две шкалы оценки риска ССЗ – шкала, основанная на результатах Фрамингемского исследования, которая позволяет рассчитать 10-летний риск возникновения основных коронарных событий (смерть от ИБС, нефатальный инфаркт миокарда) и шкала SCORE (Systematic Coronary Risk Evaluation), которая даёт возможность определить 10-летний риск возникновения фатальных сердечно-сосудистых событий. Шкала SCORE предназначена для определения стратегии первичной профилактики среди пациентов европейской популяции. Она учитывает риск не только ИБС, но и всех сердечно-сосудистых событий, принимая во внимание коронарные и некоронарные факторы риска.
Для оценки риска развития ССЗ наиболее оптимально использовать шкалу SCORE, которая приводится в Европейских рекомендациях по профилактике ССЗ [1].
Система оценки риска SCORE
Все указанные показатели этой системы были рассчитаны на основании данных 12 европейских эпидемиологических исследований. Система представлена двумя таблицами для расчёта риска в странах с низким и высоким его уровнем. Помимо цветового деления по уровню риска, каждая клетка графика содержит число для более точной количественной оценки риска. В качестве показателя риска выступает вероятность смерти от любого ССЗ в ближайшие 10 лет жизни пациента. За высокий риск принята цифра 5% и более.
Приоритетные группы пациентов для профилактики ССЗ (Европейские рекомендации 2003 г.) [1]:
- Пациенты с проявлениями коронарного, периферического или церебрального атеросклероза.
- Пациенты без симптомов ССЗ, но с высоким уровнем риска развития фатальных сосудистых событий из-за:
- сочетания нескольких факторов риска (вероятность развития фатальных сосудистых событий в ближайшие 10 лет ≥ 5%)
- значительно выраженных одиночных факторов риска (ОХС ≥ 8 ммоль/л, ХС ЛНП ≥ 6 ммоль/л)
- АД ≥ 180/110 мм рт. ст.
- сахарного диабета 2 типа или 1 типа с микроальбуминурией.
- Близкие родственники пациентов с ранним развитием ССЗ.
Ниже представлены цветные таблицы для расчёта риска ССЗ. В них учитывается пол пациента, возраст, уровень общего холестерина, АД, курение. Зелёным цветом отмечен низкий риск, темно-коричневым – высокий (табл. 3).
Таблица 3. Таблица 10-летнего фатального риска ССЗ (Европейское общество кардиологов, 2003 (12 Европейских когорт, включая Россию))
Следует отметить, что риск ССЗ, рассчитанный по SCORE, может быть занижен при:
- Обследовании пожилого пациента
- Доклиническом атеросклерозе
- Неблагоприятной наследственности
- Снижении ХС ЛВП, повышении ТГ, СРБ, apoB/Lp(a)
- Ожирении и гиподинамии.
Критерии, на основании которых определяют выраженность риска ССЗ
Высокий риск. наличие 2-х и более факторов риска в сочетании с ИБС (инфаркт миокарда, нестабильная стенокардия, стабильная стенокардия, перенесённая операция коронарного шунтирования или транслюминальная коронарная ангиопластика, документированная клинически значимая ишемия миокарда). К высокому риску также относятся наличие 2-х и более факторов риска в сочетании с заболеваниями, эквивалентными по степени риска ИБС: периферический атеросклероз нижних конечностей, аневризма аорты, атеросклероз сонных артерий (транзиторная ишемическая атака или инсульт вследствие поражения сонных артерий или сужение просвета сонной артерии>50%), сахарный диабет. Риск развития тяжёлой ИБС в течение 10 лет > 20%.
Умеренно высокий риск. наличие 2-х и более факторов риска. Риск развития тяжёлой ИБС в течение 10-ти лет 10-20%.
Умеренный риск: наличие
Высокий риск атеросклероза что
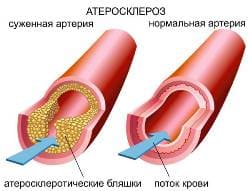 Симптомы атеросклероза
Симптомы атеросклероза
Обследование и анализы
Лечение атеросклероза
Диета при атеросклерозе
Профилактика
Консультация врача
Атеросклероз – это распространенное прогрессирующее заболевание, поражающее крупные и средние артерии в результате накопления в них холестерина, приводящее к нарушению кровообращения.
В экономически развитых странах атеросклероз является самой частой причиной заболеваемости и общей смертности.
Причины атеросклероза
В возникновении и формировании атеросклероза играют роль:
— нарушения липидного (жирового) обмена;
— наследственный генетический фактор;
— состояние сосудистой стенки.
Холестерин относится к липидам (жирам) и выполняет множество важных функций в организме человека. Он является строительным материалом для стенок клеток организма, входит в состав гормонов, витаминов, без которых невозможно нормальное существование человека. До 70% холестерина в организме синтезируется в печени, остальная часть поступает с пищей. В организме холестерин находится не в свободном состоянии, а входит в состав липопротеинов (комплексные соединения белка и жиров) которые переносят его по кровотоку из печени в ткани, а при избытке холестерина – из тканей обратно в печень, где лишний холестерин утилизируется. В случае нарушения этого процесса и развивается атеросклероз.
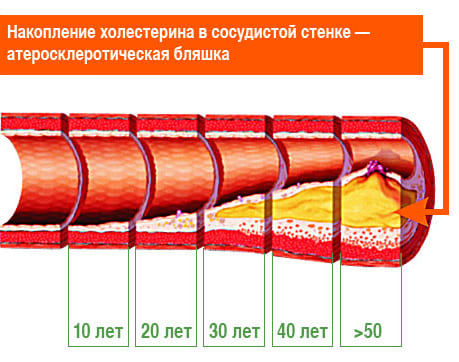
Накопление холестерина
Главная роль в развитии атеросклероза принадлежит липопротеинам низкой плотности (ЛПНП), которые осуществляют транспорт холестерина из печени в клетки, его должно быть строго необходимое количество, по превышению его уровня определяют риск возникновения атеросклероза.
Обратный транспорт холестерина из тканей в печень обеспечивают липопротеины высокой плотности (ЛПВП) – это антиатерогенный класс липопротеинов. Он очищает поверхность клеток от избытка холестерина. Повышение уровня холестерина ЛПНП и понижение уровня холестерина ЛПВП увеличивает риск возникновения и развития атеросклероза.
Начальные изменения в стенке артерий большого и среднего калибра возникают в молодом возрасте и эволюционируют до фиброаденоматозных бляшек, которые часто развиваются после 40 лет. Атеросклеротическое поражение сосудов имеет место уже у лиц до 20 лет в 17% случаев, до 39 лет в 60% случаев, а в 50 лет и старше в 85% случаев.
В середину артериальной стенки проникают холестерин, фибрин и другие вещества, которые в дальнейшем образуют атеросклеротическую бляшку. Под действием избытка холестерина бляшка увели
Какие факторы увеличивают риск развития атеросклероза
Факторы развития риска атеросклероза
Атеросклероз сосудов – заболевание, которое часто приводит к инвалидности, а иногда и смерти. Болезнь носит хронический характер, а ее клинические признаки проявляются поздно. Особенно стремительно атеросклероз прогрессирует под воздействием факторов риска. Что же врачи относят к основным факторам риска атеросклероза?
Не модифицированные (на которые нельзя повлиять):
- Возраст;
- Отягощенная наследственность;
- Гормональные изменения в организме.
Модифицированные (их можно устранить):
- Курение;
- Злоупотребление алкоголем;
- Малоподвижный образ жизни;
- Ожирение.
И те и другие приводят к тяжелым последствиям.
Как возникает заболевание
Болезнь развивается под воздействием двух факторов: сосудистого и липидного. Суть в том, что на стенках сосудов формируются патологические отложения холестерина, так называемые атеросклеротические бляшки. Они постепенно сужают просветы артерий и в итоге могут их полностью перекрыть. Но чтобы холестерин проник в стенку сосуда, нужны определенные условия.
Главным из них является повреждение внутреннего слоя артерии. Через такую поврежденную ткань холестерин проникает в сосудистую стенку и закрепляется в ней. Так формируется атеросклеротическая бляшка, которая со временем разрастается и мешает полноценному кровотоку.
Вторым фактором развития этой болезни является нарушение липидного (жирового) обмена. В состав крови входят липопротеиды высокой и низкой плотности. Если их концентрация в крови находится в пределах нормы, то бляшки не образуются. А вот когда уровень липопротеидов низкой плотности повышается, то риск развития атеросклероза резко возрастает.
Такое нарушение липидного обмена обусловлено:
- Возрастными изменениями;
- Гормональными сбоями;
- Сахарным диабетом;
- Чрезмерным употреблением в пищу жиров;
- Недостатком в рационе грубых волокон.
Образование холестериновых бляшек – процесс длительный. Клинические признаки проявляются не сразу. Первые симптомы болезни человек обычно ощущает лишь на пятом десятке. Но есть факторы риска, которые ускоряют этот процесс. Главный из них, по мнению врачей, – это образ жизни.
Факторы, ускоряющие развитие болезни
Медицина выделяет несколько таких факторов риска. Вот основные из них:
- Наследственность;

- Гормональный дисбаланс;
- Неправильное питание;
- Ожирение;
- Курение;
- Малоподвижный образ жизни;
- Чрезмерное употребление алкоголя;
- Повышенное давление;
- Частые стрессы.
Остановимся на этих факторах подробнее.
Наследственность
Врачи пришли к выводу, что генетическая предрасположенность играет существенную роль в развития атеросклероза. У людей, родственники которых имеют аналогичную патологию, риск появления холестериновых бляшек гораздо выше.
Курение
Один из опасных факторов, который приводит к атеросклерозу. В табаке содержится никотин, который повышает давление, усиливает сердцебиение, повышает потребность сердечной мышцы в кислороде. Курение нарушает сердечный ритм, вызывает спазм сосудов, нарушает кровоток, способствует образованию тромбов.
Сигаретный дым содержит окись углерода, которая не дает полноценно снабжать органы кислородом. Страдают от этого больше всего головной мозг и сердце. При горении табака образуются вещества, которые поражают сосудистые стенки. Эта вредная привычка усугубляет действие остальных негативных факторов риска этого тяжелого заболевания.
Стресс
Стрессом считается любое воздействие на организм, на которое он отвечает мощным выбросом в кровь гормонов. Они повышают умственные и физические возможности организма. Обычно это приносит пользу. Но длительный, непрекращающийся стресс ведет к развитию целого ряда болезней.
Обычная реакция на стрессовую ситуацию – мощный выброс адреналина в кровь. Это помогает организму мобилизовать все силы на преодоление предполагаемой опасности. Расширяются сосуды головного мозга, усиливается его питание. Информация воспринимается и обрабатывается быстрее. Повышается артериальное давление, учащается пульс, ускоряется обмен веществ. Это первая реакция на стресс.
В момент эмоционального напряжения одновременно с адреналином в кровь попадает и норадреналин. Он резко сужает сосуды, и давление повышается еще больше. В результате стенки артерий повреждаются, и в них проникает холестерин. Это и дает толчок развитию атеросклероза.
Длительный стресс, особенно в сочетании с ожирением и курением пагубно воздействует на сердечно-сосудистую систему. Он резко повышает риск развития инфаркта и инсульта.
Питание
Продукты, которые входят в повседневный рацион, могут как ускорить патологический процесс, так и затормозить развитие болезни. Если человек ежедневно употребляет большое количество насыщенных жиров, то у него в крови повышается концентрация липопротеидов низкой плотности. Холестерин, который входит в их состав, обволакивает сосудистые стенки. В результате возникают благоприятные условия для образования атеросклеротических бляшек.
В группу риска попадают любители сладкого: тортов, пирожных, выпечки.
Холестерин в больших количествах содержится и в других продуктах животного происхождения:
- Сале;
- Сливочном масле;
- Яйцах;
- Жирном мясе;
- Молочных сливках.
Это не значит, что все эти продукты нужно полностью исключить из повседневного рациона. Просто их стоит употреблять умеренно. Ведь холестерин тоже жизненно необходим нашему организму. Он – строительный материал для целого ряда витаминов и гормонов.
Гормональные изменения
Врачи знают, что у женщин причиной развития атеросклероза часто становится климакс. Обострение болезни  происходит в связи со снижением уровня эстрогена. Именно этот гормон защищает женский организм от поражения сосудов.
происходит в связи со снижением уровня эстрогена. Именно этот гормон защищает женский организм от поражения сосудов.
Он поддерживает их эластичность и препятствует повреждению их стенок. У мужчин подобная функция возложена на тестостерон. Но его выработку нужно стимулировать умеренными физическими нагрузками.
Злоупотребление алкоголем
Еще один фактор, который приводит к прогрессу заболевания. Многие ошибочно считают, что алкоголь способен снижать уровень холестерина в крови. Действительно, содержание холестерина под воздействие спиртного меняется.
Сначала алкоголь расширяет сосуды и повышает кровяное давление. Это способствует растворению и вымыванию  холестериновых бляшек с током крови. Но это не помогает окончательно решить проблему негативного влияния холестерина на организм.
холестериновых бляшек с током крови. Но это не помогает окончательно решить проблему негативного влияния холестерина на организм.
Уровень липидопротеидов низкой плотности при приеме алкоголя практически не изменяется. А значит, риск развития атеросклероза ни куда не исчезает. Сосуды под воздействие спиртного сначала расширяются, но затем очень быстро сужаются. Это изнашивает сосудистые стенки, они становятся хрупкими.
Регулярные возлияния особенно пагубно сказываются на крупных коронарных сосудах, которые переносят кислород к главным системам организма – сердцу и головному мозгу. Изношенные артерии ухудшают общее состояние здоровья, приводят к нарушению кровообращения в целом. И тот факт, что алкоголь растворяет холестерин, не в состоянии уравновесить вред, который наносит организму злоупотребление спиртными напитками.
Резюме
Факторов риска развития атеросклероза несколько. Но когда они присутствуют в комплексе, то усугубляют действие друг друга. Стресс принесет больше вреда человеку курящему. Обильная, жирная еда особенно опасна для тех, кто ведет малоподвижный образ жизни.
Факторы риска развития атеросклероза
Атеросклеротические изменения в сосудах не всегда связаны с возрастом. Проблемы могут начаться даже в молодом возрасте. Патология сложно поддается лечению, а при отсутствии адекватной медицинской помощи способна привести к инвалидности. Зная факторы риска атеросклероза, заболевание можно предупредить и не допустить развитие осложнений.
Атеросклероз: описание
Атеросклероз – заболевание, поражающее сосуды разного диаметра. Около стенок скапливается холестерин, что со временем приводит к образованию бляшек. В дальнейшем просвет сосудов может быть полностью закупорен, что провоцирует опасную патологию.
Холестерин – вещество, необходимо организму человека каждый день. В некотором количестве он продуцируется собственными клетками, а часть поступает извне вместе с продуктами питания. Холестерин необходим для построения новых клеток, выработки гормонов и переработки витаминов и питательных веществ.
Однако баланс холестерина может быть нарушен. Сопутствующие факторы могут усугубить течение патологического процесса. После этого развивается атеросклероз.

Модифицированные и не модифицированные факторы риска
Все факторы риска атеросклероза можно условно разделить на 2 группы. К модифицированным относятся те, на которые человек неспособен повлиять. Это могут быть возрастные изменения, генетические особенности, гормональные перестройки, которые происходят в организме.
К не модифицированным факторам, повышающим риск развития атеросклероза, относятся те, которые человек может исправить: изменить привычки, отказаться от вредных пристрастий, изменить активность жизни и откорректировать питание.
Классификация факторов риска
Принято выделять 3 группы факторов:
- Биологические;
- Патофизиологические;
- Поведенческие.
К биологическим факторам относят возраст, мужской пол (мужчины чаще сталкиваются с данным нарушением), склонность к гормональным заболеваниям, толерантность к глюкозе и повышенному артериальному давлению. На эти факторы риска повлиять невозможно.
К патофизиологическим факторам относят нарушение липидного обмена, эндокринные нарушения, диабет. Избыточный вес тела также способен спровоцировать развитие атеросклероза. Большинство этих факторов можно либо устранить, либо уменьшить их отрицательное воздействие.
Поведенческие факторы напрямую связаны с самим человеком. Курение, злоупотребление алкоголем и малоподвижный образ жизни – это все привычки, которые можно устранить. Стрессовые ситуации и неправильное питание также отрицательно сказываются на состоянии сосудов и способны привести к атеросклерозу.

Чем дольше отрицательный фактор воздействует на организм человека, тем больше вероятности, что он приведет к развитию атеросклероза.
Разные факторы по-разному действуют на человека. Рассмотрим наиболее часто диагностируемые причины развития атеросклероза и механизм их воздействия.
Курение
Часто фактором риска развития атеросклероза является табакокурение. Согласно статистическим данным, около 23% смертельных исходов, связанных с ишемической болезнью сердца, обусловлены именно употреблением табака.
Атеросклероз и курение – понятия, часто следующие вместе. В сигаретном дыме содержатся вещества, вызывающие следующие явления:
- Учащение сердцебиения;
- Повышение артериального давления;
- Спазм сосудов;
- Нарушение кровообращения;
- Повышение риска тромбообразования.
На фоне употребления табака органы не снабжаются кислородом должным образом. У сердца увеличивается потребность в кислороде, а из-за суженных сосудов, это становится невозможным.
После того, как человек бросит курить, через 5 лет сосудистые стенки способны восстановиться полностью. Чем раньше это сделать, тем меньше вероятность развития атеросклероза.

Алкоголь
Атеросклероз и алкоголь имеют тесную связь. Больше риска заболеть у тех, кто злоупотребляет спиртным. Под воздействием спиртного уровень холестерина в крови изменяется.
Умеренным является следующее употребление алкоголя:
- Для мужчин до 30 г чистого этанола в сутки;
- Для женщин – 15 г чистого вещества.
Более высокие дозы спиртных напитков приводят к тому, что сосуды вначале расширяются, а затем резко сужаются. Это приводит к износу сосудистой стенки, учащению сердцебиения. Повышается артериальное давление, увеличивается риск инсульта, инфаркта. При регулярном применении алкоголя внутренняя поверхность вен и артерий становится более уязвимой и это может привести к образованию атеросклеротической бляшки.
Редкое применение спиртных напитков высокого качества несколько снижает уровень холестерина и может быть профилактикой сердечно-сосудистых заболеваний.
Сахарный диабет
Любой тип сахарного диабета повышает вероятность развития атеросклероза. Наряду с этим эндокринным нарушением многие пациенты отмечают у себя артериальную гипертензию, дислипидемию, гипотериоз, ожирение. Нарушение углеводного обмена происходит еще до того, как диабет разовьется в полной мере.
Полностью излечить сахарный диабет на данный момент невозможно. Однако адекватное лечение, контроль над уровнем сахара в крови и поддерживающие мероприятия позволят предотвратить развитие атеросклероза.

Наследственность и пол
Сам по себе атеросклероз не передается по наследству. Однако склонность к образованию атеросклеротических бляшек может наследоваться.
Стресс
Развитию атеросклероза способствует стресс. В этот момент в кровь выбрасывается большое количество гормона адреналина. Так организм реагирует на любую внештатную ситуацию.
Выброс адреналина – нормальная реакция организма, в ответ на которую повышается выносливость и работоспособность. Однако жизнь в хроническом стрессе приводит к последствиям.
На фоне выброса адреналина в кровь попадает и норадреналин. Этот гормона ведет к сужению сосудов, внезапному повышению давления. Стенки кровеносных сосудов повреждаются, что ведет к проникновению в них холестерина. Такое явление становится основой для развития атеросклеротической бляшки.
Длительный стресс ведет к ожирению, увеличению нагрузки на сердце, инфарктам и инсультам. Нагрузка на конечности повышается, что способствует развитию других патологий.
Профилактика атеросклероза
Чтобы избежать осложнений атеросклероза, важно следовать мерам профилактики. К ним относят:
- Отказ от вредных привычек;
- Сбалансированное питание;
- Своевременное избавление от эндокринных нарушений;
- Активный образ жизни;
- Умеренное употребление алкоголя.
При наличии хронических заболеваний, следует регулярно проходить курс лечения и не пропускать приемов препаратов. Поддерживая хорошую форму тела, избегая ожирения и употребляя пищу с не высоким содержанием жира, можно защитить себя от атеросклероза.
Важно учитывать факторы риска развития атеросклеротической болезни. Если есть отрицательное воздействие, его следует устранить как можно быстрее. Это позволит предотвратить развитие тяжелых осложнений.
Факторы риска развития атеросклероза
Атеросклероз – серьезная патология. Причиной развития заболевания могут выступать разные причины. Факторы риска атеросклероза многочисленны. Условно они могут быть разделены на три большие группы: немодифицируемые, условно модифицируемые, модифицируемые. Факторы из первой группы остаются неизменными и корректировке неподвластны. Вторая или третья причины могут быть изменены.
Немодифицируемые факторы
Речь пойдет о неизменяемых факторах риска развития патологии.
Возраст
К причинам развития атеросклероза, которые невозможно скорректировать, относится возраст человека. Но стоит отметить, что заболеванию подвержены чаще всего люди пожилого возраста. Критическим возрастом для сильной половины человечества становится достижение 40–45-летнего возраста.
У женщин атеросклеротические изменения отмечаются после 55 лет. Причиной является выработка женского гормона – эстрогена. После наступления менопаузы, когда его продуцирование постепенно сокращается, вероятность формирования атеросклероза значительно возрастает.
Наследственность
Неподдающимся корректировке фактором становится предрасположенность на генетическом уровне. Если ишемическая болезнь сердца (ИБС) была выявлена у ближайших родственников человека, то вероятность формирования атеросклероза возрастает в несколько раз.
Модифицируемые факторы
Провоцирующие причины, включенные в две остальных группы, довольно хорошо поддаются корректировке.
Артериальная гипертония
Многочисленные медицинские исследования доказали наличие прямой взаимосвязи между повышением артериального давления (АД) и развитием атеросклероза. Именно гипертоническую болезнь медики называют ведущим фактором не только развития, но и прогрессирования атеросклероза. Гипертония диагностируется примерно у 40% всех жителей.
Избыточный вес
Ожирение любой степень является не только эстетической проблемой. Избыточный вес – фактор, повышающий вероятность поражения сосудистой системы. Люди, страдающие от проблем избыточной массы тела, рассматриваются медиками как потенциальные кандидаты развития ИБС, инфарктов, инсультов, гипертонии.
Самым опасным вариантом ожирения медики называют набор абдоминального жира (его запасы в этом случае располагаются в области талии). Касается это и мужчин, и женщин. Для определения абдоминального ожирения нужно обмерить талию человека. В норме у женщин показатель не должен превышать 80 см, у мужчин – не больше 94 см.
Скорректировать вес поможет пересмотр рациона, посильные физические нагрузки, практика активного отдыха. Желательно практиковать продолжительные пешие прогулки Врачи считают, что в течение дня человек должен делать не меньше 10 000 шагов.
Повышенный уровень холестерина
Следующим фактором развития образования атеросклеротических бляшек становится гиперхолестеринемия. Заболевание характеризуется нарушением липидного обмена и сопровождается повышением уровня сывороточного холестерола. Дополнительно отмечается развитие дисбаланса между его фракциями (ЛПВП и ЛПНП).
Основу «плохого» холестерина составляют молекулы жиров, обладающие высокой степенью атерогенности – ЛПНП. Они «приклеиваются» к стенкам сосудов, образуя холестериновые бляшки. Полной противоположностью ЛПНП становятся ДПВП. Они нейтрализуют негативное воздействие предыдущих, наоборот, способствуя очищению сосудов от холестерина.
Гиперхолестеринемия представляет собой опасность в том плане, что в начале своего развития патология никак о себе не заявляет: какие-либо характерные симптомы состояния полностью отсутствуют, заболевание продолжительное время протекает скрытно. Чтобы выявить состояние в самом начале своего формирования, врачи рекомендуют несколько раз в год проводить специальный тест – липидограмму. Анализ помогает дать оценку уровня жирового метаболизма.
Курение
Взаимосвязь между курением и развитием атеросклероза давно известна. Продукты распада никотина обладают вазоспастическим эффектом, не позволяя лекарственным средствам работать в полную силу. Больного необходимо убедить полностью отказаться от курения. Если это невозможно, то желательно значительно снизить количество выкуриваемых в течение дня сигарет.
Сахарный диабет
Вне зависимости от разновидности сахарного диабета – инсулинозависимого и нет – у больного отмечается повышенный риск развития патологий периферических сосудов. Увеличение вероятности обусловлено как самим сахарным диабетом, так и наличием прочих провоцирующих атеросклероз факторов.
Чтобы снизить риск формирования сосудистых осложнений, требуется нормализовать течение углеводного обмена, а также скорректировать иные факторы риска. Это прежде всего касается дислипидемии и артериальной гипертензии.
Нерациональное питание
Рацион, включающий большой процент животных жиров, также рассматривается медиками как один из факторов развития атеросклероза сосудов. Расщепление и утилизация жиров у человека происходит в клетках печени. При повышенном поступлении жиров клетки органа не справляются с этой задачей и частицы жира, оставаясь в общем кровотоке, начинают оседать на стенках сосудов. Итог – образование холестериновых бляшек.
Повышенное содержание в поступаемой пище быстрых углеводов – сладости, выпечка и т.д. – увеличивает нагрузку на поджелудочную железу. В дальнейшем это становится причиной нарушения выработки инсулина, что приводит к развитию сахарного диабета.
Патология весьма негативно отражается на состоянии сосудов, способствуя снижению их эластичности. Именно поэтому атеросклероз на фоне сахарного диабета протекает очень тяжело, вызывая массивное поражение сосудов.
Избежать формирования столь серьезных последствий помогает корректировка привычного рациона. Медики советуют исключить из рациона продукты, богатые животными жирами, заменив их натуральными растительными. Также необходимо уменьшить процент быстрых углеводов, предпочитая им сложные.
В меню желательно максимально ограничить следующие продукты:
- сладости;
- сало;
- яйца;
- сливочное масло;
- мясо жирных сортов, в частности, свинина;
- сливки.
Гиподинамия (недостаток физической активности)
Люди, ведущие малоподвижный образ жизни, более подвержены развитию атеросклероза. Примерно в 2,5 раза , если сравнить подтверждение диагноза у физически активных граждан.
Профилактикой развития атеросклеротических изменений становятся ходьба в быстром темпе, велосипедные прогулки, бег трусцой, плавание, ходьба на лыжах и другое. Заниматься нужно не меньше пяти раз в неделю. Длительность – не менее 40 минут.
Стрессовые ситуации
Под стрессом понимается воздействие на организм, провоцирующее выброс в кровь большого количества гормонов. Это на определенное время усиливает умственные и физические возможности человека. Как правило, подобный гормональный скачок идет на пользу. Но пребывание в постоянном стрессе становится причиной развития всевозможных заболеваний.
Постоянное психоэмоциональное перенапряжение может ускорять процесс прогрессирования атеросклероза. Классический ответ организма на стресс – выброс большой дозы адреналина в кровь. Организм в этом случае задействует все скрытые резервы, чтобы преодолеть предполагаемую опасность с минимальными потерями.
Адреналин способствует расширению сосудов головного мозга, в результате чего улучшается его кровоснабжение. Итог – более качественное усвоение и обработка информации. Но, кроме этого, происходит увеличение уровня артериального давления, учащение пульса и ускоренный обмен веществ. Одновременно с адреналином в кровь проникает и норадреналин.
Гормон способствует резкому сужению просвета сосудистых русел, что вызывает еще большее повышение уровня давления крови. Из-за этого происходит повреждение стенок сосудов. В микроскопических трещинах начинает накапливаться «плохой» холестерин, а это значит, что запускается процесс развития атеросклероза. В целом формирование заболевания – процесс продолжительный. Ускорить его способно ожирение и курение.
Изменения гормонального фона
Медики отмечают, что у женщин ведущей причиной образования атеросклеротических бляшек становится начало климакса. Причиной становится снижение уровня эстрогена, защищающего сосуды женского организма от повреждения. Вещество способствует поддержанию необходимого уровня их эластичности, что препятствует повреждению стенок сосудов.
У мужчин защитную функцию выполняет тестостерон. Но процесс его продуцирования необходимо стимулировать при помощи физических нагрузок. Именно поэтому недостаток активности значительно увеличивает вероятность развития атеросклероза.
Факторы риска развития атеросклероза

Атеросклероз — заболевание артерий, связанное с нарушением белкового и жирового обмена и сопровождающееся накоплением фиброзных бляшек на стенках сосудов. Оно одно из самых часто встречающихся заболеваний среди 40-50 летних людей. Данное заболевание является самой частой причиной смерти.
Факторы риска — это некоторые характеристики (биохимические, физиологические, образ жизни, наследственность и другое), которые повышают риск развития болезни в определенные периоды жизни. По ним можно устаносить не только заболеваемость, но и смертность.
Факторы риска атеросклероза подразделяют на немодифицируемые (их исключить невозможно) и модифицируемые (на которое можно повлиять).
Модифицируемые факторы
- Гомоцистеин в норме содержание данной аминокислоты в плазме 5-15 мкмоль/л. Её повышение связано с изменением работы ферментов и функции почек, недостаточностью витамина B6 и фолиевой кислоты. При возрастании гомоцистеина на каждые 5 мкмоль/л риск увеличивается в 1,6-1,8 раз;
- Повышенное артериальное давление — важнейший фактор риска. Нормальным считается давление 120/80. Особенно на возникновение болезни влияет систолическое давление. Снижение АД на 5-6 мм ведет к уменьшению риска на 15%;
- Курение — один из самых важных характеристик, ведущая причина смерти при атеросклерозе, потому что увеличивает ЛПНП и снижает ЛПВП и приводит к сужению коронарных артерий. Риск развития болезни на прямую зависит от количества выкуренных в день сигарет;
- Дислипидемия — это повышение уровня липопротеинов низкой плотности и общего холестерина, триглицеридов, аполипопротеина В и одновременно снижение липопротеинов высокой плотности и аполипопротеина А. Увеличение их содержания на 1% увеличивает риск на 2%;
- Сахарный диабет — 4-8% людей страдают данным заболеванием в индустриально развитых странах. Больше всего распространен сахарный диабет 2 типа. Для него характерно повышение холестерина, триглицеридов и ЛПНП и снижение ЛПВП. Болезнь увеличивает риск всех заболеваний, связанных с атеросклерозом;
- Ожирение и избыточный вес есть почти у половины населения. Такие состояния являются следствием низкой активности и употребления неправильной пищи, а также генетических дефектов. Оценка веса определяется по индексу массы тела, которая в норме не превышает 25. Больше всего страдающих ожирением живет в индустриально развитых странах;
- Диетические факторы относятся к тем, кто употребляет продукты богатые насыщенными жирными кислотами и холестерином;
- Низкая физическая активность часто встречающийся фактор риска. Пожилые люди по этому показателю находятся в худшем положении нежели молодые. Но даже незначительное повышении активности способно уменьшить риск. Физические нагрузки рекомендуется проводить 3 раза в неделю по 30 минут в сутки;
- Тромбогенные факторы, чем выше уровень фибриногена и факторов свертываемости крови, тем больше риск. Данные вещества увеличивают вязкость крови и запускают воспалительные процессы в артериях;
- Злоупотребление алкоголем, при этом увеличивается АД, возникают поражение почти всех органов. Безопасным считается употребление 30 г алкоголя в сутки, но данная цифра варьирует в зависимости от типа человека и его образа жизни;
- Стресс увеличивает потребность миокарда в кислороде, сужает сосуды, при этом выделяются катехоламины, которые способствуют образованию тромбов;

Немодифицируемые факторы
- Возраст. С возрастом изменяются обменные процессы, работа органов, что приводит к развитию атеросклероза особенно в 40-50-летним возрасте;
- Наследственность связана с тем, что у ближайших родственников в анамнезе был атеросклероз, инсульт, инфаркт миокарда или такие же условия существования, как и у их потомства;
- Пол: у мужчин вероятность проявления заболевания больше, чем у женщин. Примерно в 75 лет частота возникновения атеросклероза у обоих полов становится одинаковой;
- Индивидуальный анамнез, наличие в прошлом инфаркта миокарда, инсульта и других заболеваний сердца и сосудов.
При наличии уже 4 факторов риска из перечисленных увеличивается вероятность возникновения заболевания в 5 раз.
Общая оценка развития атеросклероза
Требует учета всех вышеперечисленных факторов, что мало соблюдается в современном мире. Считается, что те, кто имел заболевания сердца и сосудов, находятся в группе высокого риска. Для остальных людей существует глобальная оценка по европейской системе SCORE. Она включает в себя количество прожитых лет, пол, содержание холестерола, систолическое кровяное давление и курение. В другой системе (PROCAM) учитываются возраст, количество ЛПНП и ЛПВП, курение, систолическое давление, семейный анамнез, сахарный диабет и триглицериды.
Атеросклероз и факторы риска Клиническое з?
Атеросклероз | NHLBI, NIH
Атеросклероз — это заболевание, при котором в артериях накапливается бляшка.
Зубной налет состоит из жира, холестерина, кальция и других веществ, содержащихся в крови. Со временем налет затвердевает и сужает артерии. Это ограничивает приток богатой кислородом крови к вашим органам и другим частям вашего тела.
Атеросклероз может привести к серьезным проблемам, включая сердечный приступ, инсульт или даже смерть.
Атеросклероз
 На рисунке A показана нормальная артерия с нормальным кровотоком.На вставном изображении показано поперечное сечение нормальной артерии. На рисунке B показана артерия с налетом зубного налета. На вставном изображении показано поперечное сечение артерии с наростом бляшки.
На рисунке A показана нормальная артерия с нормальным кровотоком.На вставном изображении показано поперечное сечение нормальной артерии. На рисунке B показана артерия с налетом зубного налета. На вставном изображении показано поперечное сечение артерии с наростом бляшки.Заболевания, связанные с атеросклерозом
Атеросклероз может поражать любую артерию в теле, включая артерии сердца, мозга, рук, ног, таза и почек. В результате могут развиваться разные заболевания, в зависимости от того, какие артерии поражены.
Ишемическая болезнь сердца
Ишемическая болезнь сердца возникает, когда артерии сердца не могут доставлять достаточно богатой кислородом крови к тканям сердца, когда это необходимо в периоды стресса или физических усилий.
Ишемическая болезнь сердца, также называемая ишемической болезнью сердца, представляет собой тип ишемической болезни сердца, вызванной накоплением бляшек в коронарных артериях, которые снабжают сердце богатой кислородом кровью.
Это скопление может частично или полностью блокировать кровоток в крупных артериях сердца. Если приток крови к сердечной мышце снижен или заблокирован, у вас может быть стенокардия (боль или дискомфорт в груди) или сердечный приступ.
Ишемическая микрососудистая болезнь — еще один тип ишемической болезни сердца.Это происходит, когда крошечные артерии сердца не функционируют нормально.
Заболевание сонной артерии
Заболевание сонной артерии (ka-ROT-id) возникает, если бляшки накапливаются в артериях с каждой стороны шеи (сонных артериях). Эти артерии снабжают мозг богатой кислородом кровью. Если приток крови к мозгу снижен или заблокирован, у вас может быть инсульт.
Заболевание периферических артерий
Заболевание периферических артерий (ПБА) возникает, если бляшки накапливаются в основных артериях, которые снабжают богатой кислородом кровью ноги, руки и таз.
Если приток крови к этим частям тела снижен или заблокирован, у вас может возникнуть онемение, боль и, иногда, опасные инфекции.
Хроническая болезнь почек
Хроническая болезнь почек может развиться, если бляшки накапливаются в почечных артериях. Эти артерии снабжают почки богатой кислородом кровью.
Со временем хроническая болезнь почек вызывает медленную потерю функции почек. Основная функция почек — вывод шлаков и лишней воды из организма.
Обзор
Причина атеросклероза неизвестна. Однако определенные черты характера, состояния или привычки могут повысить риск заболевания. Эти состояния известны как факторы риска.
Вы можете контролировать некоторые факторы риска, такие как недостаточная физическая активность, курение и нездоровое питание. Другие, которые вы не можете контролировать, например возраст и семейный анамнез сердечных заболеваний.
У некоторых людей с атеросклерозом нет никаких признаков или симптомов. Они могут быть диагностированы только после сердечного приступа или инсульта.
Основное лечение атеросклероза — изменение образа жизни. Также вам могут понадобиться лекарства и медицинские процедуры. Эти процедуры, наряду с постоянным медицинским обслуживанием, могут помочь вам вести более здоровый образ жизни.
Outlook
Улучшение лечения снизило количество смертей от болезней, связанных с атеросклерозом. Эти методы лечения также улучшили качество жизни людей, страдающих этими заболеваниями. Однако атеросклероз остается распространенной проблемой для здоровья.
Вы можете предотвратить или отсрочить развитие атеросклероза и заболеваний, которые он может вызвать.Внесение изменений в образ жизни и постоянный уход могут помочь вам избежать проблем атеросклероза и прожить долгую и здоровую жизнь.
.Атеросклероз (артериосклероз): причины, симптомы и многое другое.
Атеросклероз возникает, когда артерии становятся узкими и твердыми из-за накопления бляшек вокруг стенки артерии.
Другие термины для обозначения этого состояния включают артериосклероз и затвердение артерий.
Зубной налет, который является причиной атеросклероза, состоит из холестерина, кальция, жира и других веществ, и со временем он может затвердеть.
Изменения в артериях человека нарушают кровоток по телу и повышают риск осложнений, таких как сердечный приступ или инсульт.Эти осложнения могут быть опасными для жизни.
Поделиться на PinterestУ человека с атеросклерозом может быть затрудненное дыхание и слабость.Атеросклероз — это сужение артерий из-за накопления бляшек на стенках артерий.
Артерии несут кровь от сердца к остальным частям тела. Тонкий слой клеток образует подкладку, которая делает их гладкими и позволяет крови легко течь. Это называется эндотелием.
Атеросклероз возникает, когда эндотелий повреждается из-за таких факторов, как курение, высокое кровяное давление или высокий уровень глюкозы, жира и холестерина в крови.
Это повреждение позволяет скоплению веществ, известных как бляшки, в стенке артерии. Эти вещества включают жир и холестерин.
Со временем налет может накапливаться и становиться твердым.
Если налет продолжает накапливаться, он может заблокировать артерию и нарушить кровоток по телу.
Иногда кусочки налета разламываются. В этом случае в пораженной области собираются частицы клеток крови, известные как тромбоциты. Они могут слипаться, образуя тромбы.
Сгусток может блокировать артерию, приводя к опасным для жизни осложнениям, таким как инсульт и сердечный приступ.
Атеросклероз может поражать любую артерию, но в основном он возникает в более крупных артериях с высоким давлением.
Узнайте разницу между инсультом и сердечным приступом и узнайте, как их распознать.
Атеросклероз обычно поражает пожилых людей, но может начать развиваться в подростковом возрасте. Внутри артерии на стенке артерии появятся полосы белых кровяных телец.
Часто симптомы не проявляются до тех пор, пока небольшой бляшек не разорвется или кровоток не станет ограниченным. На это может уйти много лет.
Симптомы атеросклероза зависят от пораженных артерий.
Сонные артерии
Сонные артерии снабжают мозг кровью. Ограничение кровоснабжения может привести к инсульту.
Симптомы инсульта могут появиться внезапно и включают:
- слабость
- затрудненное дыхание
- головная боль
- онемение лица
- паралич
Если у человека есть признаки инсульта, ему необходима немедленная медицинская помощь.
Коронарные артерии
Коронарные артерии снабжают сердце кровью. Когда кровоснабжение сердца падает, это может вызвать стенокардию и сердечный приступ.
Человек может испытывать:
- боль в груди
- рвоту
- крайнее беспокойство
- кашель
- обморок
Узнайте больше о ишемической болезни сердца здесь.
Почечные артерии
Почечные артерии кровоснабжают почки.Если кровоснабжение становится ограниченным, может развиться хроническая болезнь почек.
У кого-то с закупоркой почечной артерии, достаточно значительной, чтобы вызвать хроническое заболевание почек, может возникнуть:
- потеря аппетита
- отек рук и ног
- трудности с концентрацией внимания
Периферические артерии
Эти артерии снабжают кровью руки, ноги и таз.
Если кровь не может циркулировать эффективно, человек может испытывать онемение и боль в конечностях.В тяжелых случаях может произойти отмирание тканей и гангрена.
Заболевание периферических артерий также увеличивает риск инсульта или сердечного приступа.
Атеросклероз может быть опасным для жизни, но лечение доступно. Раннее лечение может снизить риск серьезных осложнений.
Лечение направлено на замедление или остановку образования зубного налета, предотвращение образования тромбов и устранение симптомов.
Варианты включают:
- изменения образа жизни
- лекарства
- хирургия
изменения образа жизни
Исследования показывают, что следующие варианты образа жизни могут снизить риск:
- отказ от курения или отказ от него
- умеренное употребление алкоголя
- регулярные физические упражнения
- соблюдение здоровой диеты
- поддержание здорового веса
Применение этих методов в раннем взрослом возрасте может помочь предотвратить проблемы в дальнейшей жизни.
Лекарства
Врач пропишет лекарства в соответствии с потребностями человека, в зависимости от его общего состояния здоровья и других состояний.
Лекарства, известные как статины, могут помочь снизить уровень холестерина в организме.
Другие лекарства могут снизить кровяное давление, снизить уровень сахара в крови и предотвратить образование тромбов и воспаление.
Люди должны следовать указаниям своего врача и не прекращать прием препарата без консультации с врачом. Им также следует вести здоровый образ жизни и принимать лекарства.
Хирургия
Иногда человеку требуется операция, чтобы убедиться, что кровь в его артериях продолжает эффективно течь.
Варианты включают:
- использование стента для расширения кровеносного сосуда
- шунтирование для переноса крови вокруг пораженного участка
- хирургическое вмешательство по удалению налета, например, на шее
Эти варианты могут помочь человеку при тяжелом атеросклерозе.
Осложнения атеросклероза включают:
- заболевание сердца, инфаркт или сердечную недостаточность
- заболевание периферических артерий
- почечная недостаточность
- аневризма
- инсульт
- нарушение сердечного ритма и учащенное сердцебиение
- эмболия, когда кусок сгусток отрывается и перемещается в другую часть кровотока
К людям с более высоким риском атеросклероза относятся:
- диабет или инсулинорезистентность
- семейная история сердечно-сосудистых заболеваний
- история курения табака
- высокая уровни липопротеидов низкой плотности (ЛПНП) или «плохого» холестерина
- низкий уровень физической активности
- пожилой возраст
- диета с высоким содержанием насыщенных жиров, трансжиров, холестерина, соли и сахара
- высокое кровяное давление
- ожирение
- высокий уровень триглицеридов в крови
- стресс
- высокий h потребление алкоголя
- апноэ во сне
Последние данные показывают, что воспаление может играть определенную роль.Исследования показывают, что загрязнение воздуха может увеличить риск, вызывая воспаление.
Атеросклероз — серьезное заболевание, которое может иметь опасные для жизни последствия. Это может повлиять на людей любого возраста, но симптомы, скорее всего, появятся с возрастом.
Один из способов снизить риск атеросклероза — вести здоровый образ жизни с раннего возраста. Больным атеросклерозом врач может посоветовать лечение и выбор образа жизни, чтобы снизить риск осложнений.
.Артериосклероз / атеросклероз — Диагностика и лечение
Диагноз
Во время медицинского осмотра ваш врач может обнаружить признаки сужения, увеличения или затвердения артерий, в том числе:
- Слабый или отсутствующий пульс ниже суженной области артерии
- Понижение артериального давления в пораженной конечности
- Свистящие звуки (шум) над артериями, слышимые с помощью стетоскопа
В зависимости от результатов медицинского осмотра ваш врач может предложить один или несколько диагностических тестов, в том числе:
Анализы крови. Лабораторные тесты могут обнаружить повышенный уровень холестерина и сахара в крови, что может увеличить риск атеросклероза. Вам нужно будет не есть и не пить ничего, кроме воды, в течение 9–12 часов перед анализом крови.
Ваш врач должен сообщить вам заранее, будет ли этот тест выполняться во время вашего визита.
- Допплерография. Ваш врач может использовать специальное ультразвуковое устройство (допплеровское ультразвуковое исследование) для измерения артериального давления в различных точках на руке или ноге.Эти измерения могут помочь вашему врачу определить степень закупорки, а также скорость кровотока в ваших артериях.
Лодыжно-плечевой указатель. Этот тест может определить, есть ли у вас атеросклероз артерий ног и ступней.
Ваш врач может сравнить артериальное давление в вашей лодыжке с артериальным давлением в вашей руке. Это называется лодыжечно-плечевым индексом. Аномальная разница может указывать на заболевание периферических сосудов, которое обычно вызвано атеросклерозом.
- Электрокардиограмма (ЭКГ). Электрокардиограмма регистрирует электрические сигналы, проходящие через ваше сердце. ЭКГ часто может выявить признаки перенесенного сердечного приступа. Если ваши признаки и симптомы чаще всего возникают во время тренировки, ваш врач может попросить вас пройтись на беговой дорожке или покататься на велотренажере во время ЭКГ.
Стресс-тест. Стресс-тест, также называемый стресс-тестом с физической нагрузкой, используется для сбора информации о том, насколько хорошо ваше сердце работает во время физической активности.
Поскольку упражнения заставляют ваше сердце биться сильнее и быстрее, чем во время большинства повседневных действий, стресс-тест может выявить проблемы в вашем сердце, которые в противном случае могли бы быть незаметны.
Тест с физической нагрузкой обычно включает ходьбу на беговой дорожке или катание на велотренажере, при этом контролируются ваш сердечный ритм, артериальное давление и дыхание.
При некоторых типах стресс-тестов будут сделаны снимки вашего сердца, например, во время стресс-эхокардиограммы (ультразвука) или ядерного стресс-теста.Если вы не можете заниматься спортом, вы можете принимать лекарство, которое имитирует влияние упражнений на ваше сердце.
Катетеризация сердца и ангиограмма. Этот тест может показать, сужены или заблокированы ваши коронарные артерии.
Жидкий краситель вводится в артерии сердца через длинную тонкую трубку (катетер), которая подводится через артерию, обычно в ноге, к артериям сердца. Когда краситель наполняет ваши артерии, артерии становятся видимыми на рентгеновском снимке, показывая участки закупорки.
- Другие визуализационные тесты. Ваш врач может использовать ультразвук, компьютерную томографию (КТ) или магнитно-резонансную ангиографию (МРА) для исследования ваших артерий. Эти тесты часто могут показать затвердение и сужение крупных артерий, а также аневризмы и отложения кальция в стенках артерий.
Дополнительная информация
Показать дополнительную связанную информациюЛечение
Изменение образа жизни, например, здоровое питание и физические упражнения, часто являются наиболее подходящим лечением атеросклероза.Иногда также могут быть рекомендованы лекарства или хирургические процедуры.
Лекарства
Различные лекарства могут замедлить или даже обратить вспять эффекты атеросклероза. Вот несколько распространенных вариантов:
Лекарства от холестерина. Агрессивное снижение уровня холестерина липопротеинов низкой плотности (ЛПНП), «плохого» холестерина, может замедлить, остановить или даже обратить вспять накопление жировых отложений в артериях. Также может помочь повышение уровня холестерина липопротеинов высокой плотности (ЛПВП), «хорошего» холестерина.
Ваш врач может выбрать из ряда лекарств от холестерина, включая препараты, известные как статины и фибраты. Помимо снижения уровня холестерина, статины обладают дополнительными эффектами, которые помогают стабилизировать слизистую оболочку сердечных артерий и предотвращают атеросклероз.
- Препараты против тромбоцитов. Ваш врач может назначить антитромбоцитарные препараты, такие как аспирин, чтобы снизить вероятность скопления тромбоцитов в суженных артериях, образования тромба и дальнейшей закупорки.
- Бета-адреноблокаторы. Эти лекарства обычно используются при ишемической болезни сердца. Они снижают частоту сердечных сокращений и артериальное давление, снижая нагрузку на сердце и часто облегчают симптомы боли в груди. Бета-адреноблокаторы снижают риск сердечных приступов и некоторых проблем с сердечным ритмом.
- Ингибиторы ангиотензинпревращающего фермента (АПФ). Эти лекарства могут помочь замедлить прогрессирование атеросклероза за счет снижения артериального давления и других благотворных эффектов на сердечные артерии.Ингибиторы АПФ также могут снизить риск повторных сердечных приступов.
- Блокаторы кальциевых каналов. Эти препараты снижают артериальное давление и иногда используются для лечения стенокардии.
- Водные таблетки (мочегонные средства). Высокое кровяное давление — главный фактор риска атеросклероза. Диуретики понижают артериальное давление.
- Прочие лекарства. Ваш врач может порекомендовать определенные лекарства для контроля определенных факторов риска атеросклероза, таких как диабет.Иногда назначают специальные лекарства для лечения симптомов атеросклероза, таких как боль в ногах во время упражнений.
Хирургические процедуры
Иногда для лечения атеросклероза требуется более агрессивное лечение. Если у вас серьезные симптомы или закупорка, которая угрожает выживанию мышечной или кожной ткани, вы можете быть кандидатом на одну из следующих хирургических процедур:
Ангиопластика и установка стента. Во время этой процедуры ваш врач вставляет длинную тонкую трубку (катетер) в заблокированную или суженную часть вашей артерии. Затем второй катетер со спущенным баллоном на конце вводится через катетер в суженную область.
Затем баллон надувается, прижимая отложения к стенкам артерии. Сетчатую трубку (стент) обычно оставляют в артерии, чтобы она оставалась открытой.
- Эндартерэктомия. В некоторых случаях необходимо удалить жировые отложения со стенок суженной артерии хирургическим путем.Когда процедура проводится на шейных артериях (сонных артериях), она называется каротидной эндартерэктомией.
- Фибринолитическая терапия. Если у вас есть артерия, заблокированная сгустком крови, ваш врач может использовать растворяющее сгусток лекарство, чтобы разбить ее.
- Шунтирование. Ваш врач может создать обходной анастомоз, используя сосуд из другой части вашего тела или трубку из синтетической ткани. Это позволяет крови обтекать закупоренную или суженную артерию.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Образ жизни и домашние средства
Изменения образа жизни могут помочь вам предотвратить или замедлить прогрессирование атеросклероза.
- Бросьте курить. Курение повреждает ваши артерии. Если вы курите или употребляете табак в любой форме, отказ от курения — лучший способ остановить прогрессирование атеросклероза и снизить риск осложнений.
Занимайтесь спортом большую часть дней недели. Регулярные упражнения могут подготовить ваши мышцы к более эффективному использованию кислорода.
Физическая активность также может улучшить кровообращение и способствовать развитию новых кровеносных сосудов, которые образуют естественный обход препятствий (коллатеральные сосуды).Физические упражнения помогают снизить кровяное давление и снизить риск диабета.
Старайтесь заниматься физическими упражнениями не менее 30 минут большую часть дней в неделю. Если вы не можете вместить все в одно занятие, попробуйте разбить его на 10-минутные интервалы.
Вы можете подняться по лестнице вместо лифта, прогуляться по кварталу во время обеденного перерыва или сделать несколько приседаний или отжиманий во время просмотра телевизора.
Ешьте здоровую пищу. Здоровая для сердца диета на основе фруктов, овощей и цельного зерна с низким содержанием рафинированных углеводов, сахара, насыщенных жиров и натрия может помочь вам контролировать свой вес, артериальное давление, холестерин и сахар в крови.
Попробуйте заменить белый хлеб цельнозерновым; перекусить яблоком, бананом или морковными палочками; и чтение этикеток с питательными веществами, которые помогут вам контролировать количество потребляемой соли и жира. Используйте мононенасыщенные жиры, такие как оливковое масло, и уменьшите или исключите сахар и заменители сахара.
Сбросьте лишние килограммы и поддерживайте здоровый вес. Если у вас избыточный вес, потеря всего от 5 до 10 фунтов (примерно от 2,3 до 4,5 кг) может помочь снизить риск высокого кровяного давления и высокого уровня холестерина, двух основных факторов риска развития атеросклероза.
Похудение помогает снизить риск диабета или контролировать свое состояние, если у вас уже есть диабет.
- Управляйте стрессом. Максимально снизить стресс. Практикуйте здоровые техники управления стрессом, такие как расслабление мышц и глубокое дыхание.
Если у вас высокий уровень холестерина, высокое кровяное давление, диабет или другое хроническое заболевание, проконсультируйтесь с врачом, чтобы управлять этим заболеванием и поддерживать общее состояние здоровья.
Альтернативная медицина
Считается, что некоторые продукты питания и травяные добавки могут помочь снизить высокий уровень холестерина и высокое кровяное давление, два основных фактора риска развития атеросклероза.С одобрения врача вы можете рассмотреть следующие добавки и продукты:
- Альфа-линоленовая кислота (ALA)
- Ячмень
- Бета-ситостерин (содержится в пероральных добавках и некоторых маргаринах, таких как Promise Activ)
- Чай черный
- Подорожник светлый (содержится в шелухе семян и таких продуктах, как метамуцил)
- Кальций
- Какао
- Масло печени трески
- Коэнзим Q10
- Рыбий жир
- Фолиевая кислота
- Чеснок
- Чай зеленый
- Овсяные отруби (содержатся в овсянке и цельном овсе)
- Ситостанол (содержится в пероральных добавках и некоторых маргаринах, таких как Бенекол)
- Витамин C
Проконсультируйтесь с врачом, прежде чем добавлять какие-либо из этих добавок к лечению атеросклероза.Некоторые добавки могут взаимодействовать с лекарствами, вызывая вредные побочные эффекты.
Вы также можете практиковать методы релаксации, такие как йога или глубокое дыхание, которые помогут вам расслабиться и снизить уровень стресса. Эти методы могут временно снизить артериальное давление, уменьшая риск развития атеросклероза.
Подготовка к приему
Если вы подозреваете, что у вас может быть атеросклероз, или беспокоитесь об атеросклерозе из-за сильной семейной истории сердечных заболеваний, запишитесь на прием к врачу, чтобы проверить уровень холестерина.
Вот некоторая информация, которая поможет вам подготовиться к приему и узнать, чего ожидать от врача.
Что вы можете сделать
- Помните о любых ограничениях до записи на прием. Когда вы записываетесь на прием, обязательно спросите, нужно ли вам что-нибудь сделать заранее, например, ограничить свой рацион. Многие анализы крови, включая холестерин и триглицериды, требуют заблаговременного голодания.
- Запишите все симптомы, которые у вас возникают. Атеросклероз редко проявляется симптомами, но является фактором риска сердечных заболеваний. Информация о том, что у вас есть такие симптомы, как боль в груди или одышка, может помочь вашему врачу решить, насколько агрессивно лечить ваш атеросклероз.
- Запишите ключевую личную информацию, , включая семейный анамнез высокого холестерина, сердечных заболеваний, инсульта, высокого кровяного давления или диабета, а также любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Будьте готовы обсудить вашу диету и физические упражнения. Если вы еще не придерживаетесь здоровой диеты или не занимаетесь спортом, вы можете поговорить со своим врачом о проблемах, с которыми вы можете столкнуться при начале работы.
- Запишите вопросы, которые задайте своему врачу.
Подготовка списка вопросов поможет вам максимально эффективно проводить время с врачом.При атеросклерозе врачу следует задать следующие основные вопросы:
- Какие тесты мне понадобятся?
- Какое лечение лучше всего?
- Какие продукты мне следует есть или избегать?
- Какой уместный уровень физической активности?
- Как часто мне нужно проверять холестерин?
- Какие альтернативы основному подходу вы предлагаете?
- У меня другие проблемы со здоровьем. Как мне лучше всего управлять ими вместе?
- Есть ли ограничения, которые мне нужно соблюдать?
- Стоит ли обратиться к специалисту?
- Есть ли общая альтернатива прописываемому вами лекарству?
- Есть ли брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
Не стесняйтесь задавать любые другие вопросы.
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, в том числе:
- Были ли у вас в семье случаи повышенного холестерина, высокого кровяного давления или сердечных заболеваний?
- Каковы ваши привычки в диете и упражнениях?
- Вы курили или курили или употребляли табак в какой-либо форме?
- Вы проходили тест на холестерин? Если да, то когда был ваш последний тест? Какой у вас был уровень холестерина?
- Есть ли у вас дискомфорт в груди или боли в ногах при ходьбе или отдыхе?
- Были ли у вас инсульты, онемение, покалывание или слабость одной стороны тела или трудности с речью?
Что вы можете сделать за это время
Никогда не рано вносить изменения в здоровый образ жизни, например, бросить курить, есть здоровую пищу и стать более физически активными.Это основные линии защиты от атеросклероза и его осложнений, включая сердечный приступ и инсульт.
.Атеросклероз (атеросклероз) — NHS
Атеросклероз — потенциально серьезное заболевание, при котором артерии забиваются жировыми веществами, называемыми бляшками или атеромой.
Эти бляшки заставляют артерии затвердевать и сужаться, ограничивая кровоток и подачу кислорода к жизненно важным органам, а также увеличивая риск образования тромбов, которые потенциально могут блокировать поток крови к сердцу или мозгу.
Поначалу атеросклероз, как правило, не имеет никаких симптомов, и многие люди могут не подозревать об этом, но в конечном итоге он может вызвать опасные для жизни проблемы, такие как сердечные приступы и инсульты, если состояние ухудшится.
Но это состояние в значительной степени можно предотвратить с помощью здорового образа жизни, а лечение может помочь снизить риск возникновения серьезных проблем.
Риски атеросклероза для здоровья
Если оставить только хуже, атеросклероз потенциально может привести к ряду серьезных состояний, известных как сердечно-сосудистые заболевания (ССЗ).Обычно симптомы не проявляются, пока не разовьется ССЗ.
Типы сердечно-сосудистых заболеваний включают:
- Ишемическая болезнь сердца — основные артерии, кровоснабжающие сердце (коронарные артерии), забиваются бляшками
- стенокардия — короткие периоды плотной, тупой или тяжелой боли в груди, вызванные ишемической болезнью сердца, которые могут предшествовать сердечному приступу
- сердечные приступы — когда кровоснабжение сердца блокируется, вызывая внезапную сокрушающую боль в груди или боль в груди, похожую на несварение желудка, которая может распространяться в близлежащие области, а также одышку и головокружение
- ударов — когда кровоснабжение вашего мозга прерывается, вызывая опускание лица на одну сторону, слабость на одной стороне тела и невнятную речь
- транзиторные ишемические атаки (ТИА) — временные симптомы инсульта
- Заболевание периферических артерий, при котором кровоток в ногах блокируется, вызывая боль в ногах при ходьбе
Кто подвержен риску атеросклероза
Точно неясно, почему и как засоряются артерии.
Это может случиться с кем угодно, но следующие вещи могут увеличить ваш риск:
Вы ничего не можете поделать с некоторыми из этих факторов, но, решив такие проблемы, как нездоровая диета и недостаток физических упражнений, вы можете снизить риск атеросклероза и сердечно-сосудистых заболеваний.
Узнайте больше о факторах риска сердечно-сосудистых заболеваний
Тест на атеросклероз
Поговорите со своим терапевтом, если вы беспокоитесь о высоком риске атеросклероза.
Если вам от 40 до 74 лет, каждые 5 лет вам следует проходить проверку здоровья NHS, которая будет включать тесты, чтобы определить, есть ли у вас риск атеросклероза и сердечно-сосудистых заболеваний.
Ваш терапевт или практикующая медсестра может определить ваш уровень риска, приняв во внимание такие факторы, как:
- Ваш возраст, пол и этническая группа
- Ваш вес и рост
- если вы курите или курили ранее
- , если у вас есть семейная история сердечно-сосудистых заболеваний
- ваше кровяное давление и уровень холестерина
- при наличии определенных долгосрочных условий
В зависимости от вашего результата вам могут посоветовать изменить образ жизни, рассмотреть возможность приема лекарств или пройти дополнительные тесты для проверки на атеросклероз и сердечно-сосудистые заболевания.
Снизьте риск атеросклероза
Внесение изменений в здоровый образ жизни может снизить риск развития атеросклероза и помочь остановить его ухудшение.
Основные способы снижения риска:
Прочтите более конкретный совет по профилактике сердечно-сосудистых заболеваний
Средства для лечения атеросклероза
В настоящее время не существует лечения, которое могло бы обратить вспять атеросклероз, но предложенные выше изменения здорового образа жизни могут помочь остановить его ухудшение.
Иногда может быть рекомендовано дополнительное лечение для снижения риска таких проблем, как сердечные приступы и инсульты, например:
Последняя проверка страницы: 2 мая 2019 г.
Срок следующего рассмотрения: 2 мая 2022 г.

